Tomosynthèse
Depuis le mois d’avril 2014, nous ne réalisons plus de mammographie diagnostique dans le service de Radiodiagnostic et radiologie interventionnelle du CHUV.
Cet examen diagnostique a été complètement remplacé par la tomosynthèse du sein (digital breast tomosynthesis / DBT), associée à la reconstruction synthétique d’images mammographiques (generated 2D / C-View).
Les études les plus récentes ont en effet montré que cette façon d’examiner le sein est celle qui apporte le plus d’informations (30% de sensibilité de plus que la mammographie traditionnelle) avec le plus de précision (30% de spécificité de plus que la mammographie traditionnelle) tout en conservant une dose d’irradiation minimale (1 à 1.5 mSv), l’équivalent de 3 à 4 mois d’irradiation naturelle (radon, rayonnement cosmique et rayonnement terrestre associés). Rose, S. L., et al. (2013), Rafferty, E. A., et al. (2014).
Qu'est-ce que la tomosynthèse?
La mammographie traditionnelle se contente de projeter la totalité du volume du sein sur un seul plan (2D). Ceci provoque, malgré la très haute résolution de l’image obtenue, des effets de surprojection pouvant masquer des lésions ou créer de fausses images de pathologie.
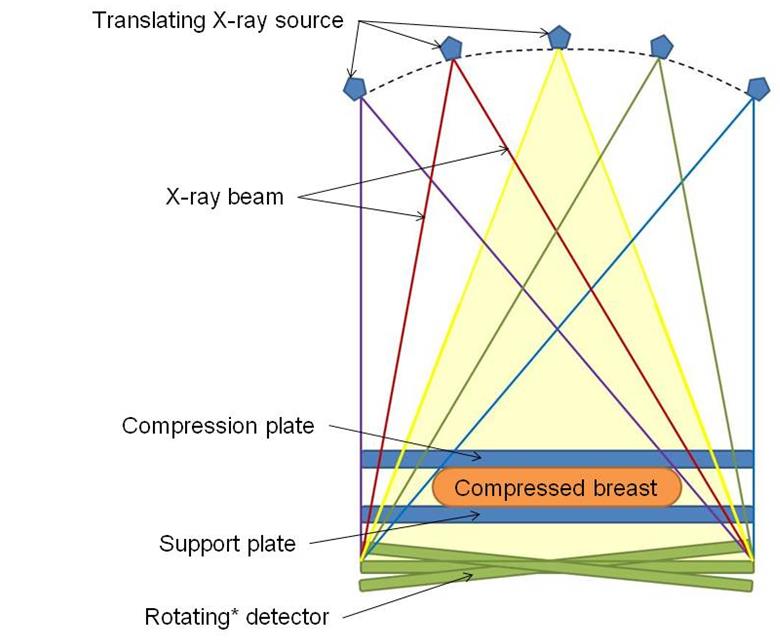
La tomosynthèse, par l’acquisition de multiples images à très faible dose permet de séparer les différentes profondeurs du sein et de faire disparaître d’une part les effets de masquage des lésions ou les effets de surprojection. Le sein est comprimé comme pour la mammographie mais le tube à rayons X se déplace en arc de cercle au lieu de rester immobile (cf. schéma). Cette technique, dont le premier prototype a été élaboré en 1997, n'a pu se développer que grâce à l'amélioration de la puissance de calcul des ordinateurs. Il fallait initialement plusieurs heures pour reconstruire une image, qui est obtenue maintenant en quelques secondes.
L’image de projection (2D) reste néanmoins nécessaire, que soit pour avoir une vue d’ensemble du sein ou pour conserver la possibilité de comparer la situation actuelle avec les clichés obtenus précédemment avec les techniques conventionnelles (films ou FFDM).
Si un cliché traditionnel est réalisé en plus de la tomosynthèse, ce procédé double la dose d’exposition au sein. Cette double irradiation reste dans les limites tolérées pour les examens des seins (par exemple dans les recommandations de la FDA). Toutefois, toutes les mesures doivent être prises pour limiter au maximum les doses d'irradiation. Certains instituts ont choisi de ne pas pratiquer la DBT que sur une seule incidence et de réaliser l'autre incidence en imagerie conventionnelle 2D (FFDM). Malheureusement, cette façon de procéder fait perdre de l'information et ne retire pas tout le potentiel de la tomosynthèse.
C’est pour cette raison que le service de Radiodiagnostic et radiologie interventionnelle du CHUV a décidé d’opter pour la technologie de l’image 2D synthétique dont la fiabilité est la même (voire supérieure dans certains cas) que celle de la mammographie traditionnelle. Les dernières publications scientifiques démontrent qu’il s’agit de la bonne option (Skaane, P., et al. (2014), Zuley, M. L., et al. (2014) ).
L'imagerie du sein est entrée dans une nouvelle ère
Le Service de radiodiagnostic et radiologie interventionnelle du CHUV vous offre d’y entrer également.
Les mammographies de dépistage continuent à être réalisées selon le modèle traditionnel. En effet, à l’échelle d’un programme de dépistage, des études très larges doivent être menées pour démontrer un gain à l’échelle d’une population. De plus, la technologie doit être largement distribuée dans les instituts participants aux programmes de dépistage, et les postes de lecture adaptés à cette nouvelle technologie.
Des programmes de dépistage anciens et très performants, comme celui des Pays-Bas, continuent à travailler avec la mammographie traditionnelle.L'intégration de la tomosynthèse dans ce programme est en cours d'évaluation.
Toutefois, lorsque les études d’acceptabilité et de faisabilité seront terminées, il ne fait aucun doute que les programmes de dépistage proposeront la tomosynthèse accompagnée de l’image synthétique 2D pour ce dépistage.
Ce changement devrait survenir dans les 4 à 5 ans, c’est-à-dire vers 2018 à 2019.
Dans l’intervalle, nous nous préparons à ce changement. Au courant du mois de juin 2014, notre appareil de mammographie destiné à la réalisation des mammographies de dépistage subit une évolution majeure avec un changement de détecteur numérique. Cette modification nous permettra, dès que la tomosynthèse sera acceptée pour le dépistage du cancer du sein, de transformer immédiatement notre machine et de continuer à proposer la technologie la plus innovante pour les examens sénologiques.
Quand faire une tomosynthèse?
La tomosynthèse remplace complètement la mammographie diagnostique. La tomosynthèse doit être demandée dans les situations à rique élevé, lors du suivi du cancer du sein ou pour l'analyse d'une anomalie de la glande mammaire. Il peut s'agir alors d'une modification de la peau, de la palpation d'un nodule ou de la présence de douleurs au niveau du sein. Il peut encore s'agir de la présence d'un écoulement ou d'une sensation de prurit au niveau du mamelon.
Lors de complément d'investigation à la suite d'une mammographie de dépistage positive, la tomosynthèse remplace complètement les clichés comprimés localisés ("spot compression"). Les agrandissements restent indiqués en cas de découverte de microcalcifications suspectes.
Si les patientes ont un cycle menstruel, la tomosynthèse doit être effectuée de préférence entre le 5e et le 15e jours après les règles. A ce moment, l'état des seins se prête mieux à la réalisation des clichés mammographiques, tant au niveau technique que pour le confort des patientes.
Comment se déroule l'examen de tomosynthèse?
- La patiente venant réaliser sa tomosynthèse mammaire est accueillie par la technicienne en radiologie médicale qui va procèder à la réalisation de l’examen.
- Le sein est positionné sur le plateau de l’appareil de tomosynthèse, de la même façon que pour une mammographie. Une compression progressive est appliquée.
- Le tube à rayons X est activé et se déplace durant quelques secondes afin d’obtenir les différentes images du sein.
La manoeuvre est répétée pour les différentes incidences de chaque sein (CC et MLO).
Cette manoeuvre, qui peut être quelquefois légèrement douloureuse, est indispensable pour obtenir un cliché de qualité permettant un diagnostic performant. Plus le sein est mince, moins la dose d'irradiation est importante (MGD de 1.01mGy à 32milimètres, 2.26mGy à 60milimètres).
L’ordinateur de l’appareil de tomosynthèse reconstruit les différents plans de coupe du sein. Une coupe est reconstruite pour chaque milimètre. Pour chaque incidence, une image 2D de mammographie synthétique est également reconstruite.
Le radiologue analyse immédiatement ces séries d’images sur une station de lecture dédiée, en les confrontant le cas échéant avec les examens mammographiques, ultrasonographiques et IRM précédents. Il décide si une échographie complémentaire doit être réalisée.
Il voit la patiente immédiatement après avoir analysé les clichés. Il discute avec elle des résultats, en même temps qu’il pratique un examen clinique et réalise aussi l’échographie des seins et des creux axillaires si cela est nécessaire. Au cas où une biopsie doit être pratiquée, il propose le geste à la patiente. Les biopsies sous guidage échographique sont généralement réalisées immédiatement dans le Service, permettant d'obtenir un résultat histologique dans les 4 à 5 jours. Les macrobiopsies (en cas de microcalcifications suspectes) peuvent être programmées dans un délai de 2 à 4 jours.
La conclusion de l’examen est transmise à la patiente à la fin de la consultation. Un compte rendu détaillé est ensuite établi et transmis au médecin traitant avec les images de l’examen.



