Ablation du rectum

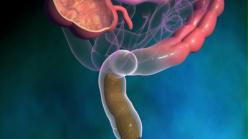
Le rectum est la portion terminale du tube digestif. Il mesure 15 à 18 cm de long et se situe entre le côlon et l’anus. De forme cylindrique, le rectum est divisé en 3 parties : haut, moyen et bas rectum. Ce segment digestif est entouré de graisse, appelée méso-rectum, où siègent les ganglions.
Le rectum est situé en avant du plan osseux constitué par le sacrum et le coccyx, et en arrière de l’appareil uro-génital (vessie et prostate chez l’homme, vagin et utérus chez la femme). Les nerfs à destinée urinaire (pour la miction) et génitale (assurant chez l’homme l’érection et l’éjaculation), cheminent autour du rectum. La fonction principale du rectum est celle d’un réservoir qui permet de «stocker» les selles, entre chaque défécation. En cas de cancer, l’ablation du rectum, et donc la suppression de cette fonction de réservoir, a des conséquences physiologiques.
Différentes maladies du rectum et symptômes
Une lésion bénigne (polype) ou maligne (cancer) peut s’y développer, et justifier une exérèse de tout ou partie du rectum (proctectomie). Ces lésions peuvent être asymptomatiques, ou donner des symptômes tels que des troubles du transit (diarrhée ou constipation), une occlusion, un saignement (rectorragie : émission de sang rouge par l’anus) ou encore, dans de rares cas, se perforer. Le diagnostic est confirmé par une coloscopie avec des biopsies.
Lorsque la maladie est localement avancée (volumineuse tumeur ou suspicion de ganglions du mésorectum atteints par la maladie), on peut proposer une radiothérapie pré-opératoire, qui consiste à irradier la région malade, afin de diminuer le volume de la tumeur, et/ou le risque de récidive après l’opération. Cette séance est le plus souvent réalisée 4 à 6 semaines après la fin de la radiothérapie.
Traitement chirurgical
Dans le cadre d’une résection du rectum, la mortalité péri-opératoire est inférieure à 5% et le risque de récidive locale est inférieur à 10%. Dans plus de 80% des cas, la conservation de l’anus avec un rétablissement de la continuité digestive est possible.
Une préparation colique (purge) précède l’intervention, qui se fait sous anesthésie générale, par laparotomie («voie ouverte») ou par laparoscopie (à l’aide d’une caméra et d’instruments longs).
L’intervention consiste à retirer une partie ou la totalité du rectum malade, avec son méso (graisse contenant les ganglions), puis à rétablir la continuité digestive en pratiquant une anastomose entre le colon et le moignon de rectum restant ou l’anus. Cette anastomose est protégée par un anus artificiel temporaire, situé à la fin de l’intestin grêle (iléostomie), qui détourne le liquide digestif avant qu’il ne passe à travers la suture sous forme de selles. Cette«protection» de l’anastomose par une iléostomie diminue les conséquences d’une mauvaise cicatrisation avec un défaut d’étanchéité, appelée fistule. Cette complication serait redoutable en l’absence d’iléstomie, compte tenu du risque d’abcès ou de péritonite secondaire, et de réintervention en urgence qui en découlerait. Cet «anus artificiel» de protection est habituellement fermé lors d’une deuxième intervention chirurgicale (4 à 6 semaines après l’intervention initiale), après avoir vérifié la bonne cicatrisation de l’anastomose par une radiographie de contrôle.
Dans environ 15 à 20% des cas, la localisation de la tumeur sur le bas rectum ou au contact du canal anal ne permet pas de conserver l’anus, pour des raisons carcinologiques (amputation abdomino-périnéale), et oblige à réaliser un anus artificiel définitif.
Complications post-opératoires
Elles sont rares, fonction de l’âge, des maladies associées et de la forme compliquée ou non du cancer. La mortalité est actuellement inférieure à 5% après ce type d’intervention.
Le risque majeur après résection rectale est la fistule anastomotique, autrement dit la fuite de matières à travers tout ou partie de la suture. Cette fistule n’a que peu de conséquences en cas d’iléostomie. A l’inverse, l’absence d’un anus artificiel de protection entraîne un passage de matières à travers l’anastomose, et augmente considérablement le risque d’abcès ou de péritonite, et donc de réintervention en urgence.
Les complications sexuelles et urinaires surviennent dans 10 à 20% des cas, et peuvent se traduire par des troubles mictionnels, par une impuissance et/ou une impossibilité d’éjaculer chez l’homme et une dyspareunie chez la femme (douleurs lors des rapports sexuelles).
Potentiellement contaminante, du fait des bactéries contenues dans la lumière du tube digestif, la chirurgie rectale expose aussi au risque d’abcès survenant sur la cicatrice abdominale (sous la peau). Il s’agit d’une complication bénigne mais fréquente, qui concerne 3 à 5% des opérés.
Les autres risques sont inhérents à tout acte de chirurgie abdominale (hémorragie, infection, atteinte d’un autre organe abdominal), à l’anesthésie générale, ou spécifique à la laparoscopie, comme l’exceptionnelle embolie gazeuse (passage de gaz dans la circulation). Les suites opératoires (infection et embolie pulmonaire, infarctus, infection urinaire, etc.) dépendent également des maladies chroniques du patient (maladie cardiaque ou pulmonaire, diabète, etc.).
Cette liste n’est pas exhaustive et le chirurgien répondra de façon spécifique à toutes vos questions.
Conséquences de l’ablation du rectum pour cancer
La conséquence principale de l’intervention est la perte du réservoir rectal, et donc des modifications du transit et de la défécation. Ces conséquences peuvent être :
- une augmentation du nombre de selles le jour et/ou la nuit
- un fractionnement des selles
- des troubles de la continence (fuites de gaz et/ou de selles)
Pour résumer, le résultat fonctionnel dépend étroitement de la hauteur de rectum restant. S’il reste 5 cm ou plus de rectum, il y a peu de troubles fonctionnels. En deçà de 5 cm de rectum restant, les résultats fonctionnels sont moins bons, mais s’améliorent avec le temps, durant la première année post-opératoire. Il en est de même pour les sujets âgés, qui ont une altération naturelle de la fonction sphinctérienne.
Le taux d’impériosité (impossibilité de se «retenir» plus de 15 minutes quand survient le besoin d’aller à la selle) varie de 4 à 12% selon les études.
A un an de l’intervention, les études montrent qu’une continence parfaite est obtenue dans 70 à 90% des cas. Le nombre moyen de selles par 24 heures est compris entre 2 et 3, avec une bonne discrimination entre les gaz et les selles (90 à 100% des patients).
En pratique
Vous entrez à l’hôpital la veille de l’opération. La durée d’hospitalisation est de 10 à 15 jours en l’absence de complication post-opératoire, suivie d’un arrêt d’activité d’environ 1 mois. La seconde intervention pour la fermeture d’iléostomie nécessite une réhospitalisation de 5 à 7 jours. Des anticoagulants sont prescrits pour réduire le risque de phlébite et/ou d’embolie pulmonaire. Le traitement contre la douleur postopératoire est systématique. L’alimentation n’est autorisée qu’après la reprise du transit (émission de gaz ou de selles).
Pendant cette période, les besoins en eau et en calories seront assurés par une perfusion veineuse.
Eviter le port de charges lourdes et les sports violents pendant 8 semaines.
Alertez votre médecin si vous constatez :
- une sécrétion purulente au niveau des incisions ou rougeur locale
- de la fièvre
- des douleurs très intenses non calmées par les antalgiques usuels
- une distension de l’abdomen avec arrêt du transit (arrêt des gaz).
Toutes les ordonnances vous seront remises avant votre sortie, ainsi qu’un rendez-vous de consultation à 1 mois.



